Estimado colega:
Ante el creciente número de consultas que compañeros médicos de todas las especialidades me hacen sobre qué papel juegan los Ensayos Clínicos Aleatorizados, ECA, en la investigación médica, decido poner en este escrito los puntos principales de la respuesta. Habiéndome dedicado en exclusiva a la Bioestadística y Metodología de la investigación Médica durante 50 años, considero necesario poner en vuestro conocimiento algunos problemas que han emergido en los últimos decenios en este apasionante campo de la Medicina Basada en la Evidencia. Esto es un resumen de la conferencia que di en el Congreso de Cardiología Geriátrica, de la Sociedad Española de Cardiología, realizado en Gijón el 24/9/20 23
La creciente tendencia actual a considerar que los Ensayos Clínicos Aleatorizados, ECA, son casi la única opción en investigación clínica, nos obliga a explicar que hay otras opciones muy interesantes y a informar sobre el peligro de ignorarlas. Al informar sobre errores en algunos procedimientos o en la conducta de algunos colectivos, y hacer crítica constructiva esperamos que resultará beneficiosa para el colectivo médico y para la comunidad en general.
La práctica médica mejora día a día y la medicina como ciencia avanza a buen ritmo, apoyándose básicamente en tres pilares:
a) El gran desarrollo tecnológico que pone a disposición del médico dispositivos con enorme capacidad diagnóstica y terapéutica, inimaginables hace pocos años.
b) Las ingentes cantidades de dinero invertidos en la investigación, tanto por parte pública como privada.
c) La incansable inquietud investigadora de muchos médicos, que sacrifican muchas horas de descanso y de consulta privada para dedicarlo a la investigación.
Todo esto es bien sabido, pero es mucho menos sabido que el avance de la medicina se encuentra considerablemente frenado por algunos errores crónicos que estamos cometiendo en los últimos decenios. Evitarlos no requiere invertir más dinero ni esfuerzo, solo requiere incrementar nuestro conocimiento en algunos puntos básicos.
Algunos de los errores y malentendidos, cada vez más extendidos, que frenan la investigación y el avance de la medicina son:
1 Se magnifican desmesuradamente la importancia, en exclusividad, de los ECA,
en detrimento de otros diseños que son también muy útiles
2 Se intenta canalizar toda la investigación médica hacia los ECA, supervisados
por comités externos.
3 Se vetan proyectos de ECA, alegando que tiene fallos graves de metodológica,
que no son tales fallos
Esta frase del doctor Manuel Martínez-Sellés resume buena parte de la situación:
<< Los ECA son una herramienta buenísima de la investigación médica, que incorpora refinamientos metodológicos muy buenos para estimar mejor la seguridad y eficacia de un tratamiento, pero es desesperante ver cómo caminamos hacia la "dictadura del ensayo clínico", que desprecia toda información que no venga por esa vía. Hay que detener esta deriva absurda que frena seriamente el avance de la medicina >>
Podría pensarse que el autor es un médico muy mayor desconectado de la actividad investigadora actual o bien un médico anti-sistema con escasa formación científica, poca actividad investigadora y proclive a las soluciones "milagro". Pero nada más lejos de la realidad. Estando en torno a los 50 años no es ni un "anciano desfasado" ni un "jovencito inexperto". Es jefe de sección de cardiología en el hospital Gregorio Marañón de Madrid y catedrático de universidad. Fue presidente de la sección de cardiología geriátrica de la Sociedad española de Cardiología. Actualmente es presidente del colegio de médicos en Madrid, pero esa circunstancia no resulta especialmente relevante, porque no implica necesariamente mayor cualificación científica.
Esta frase tan contundente es, además, suscrita por otros médicos muy cualificados que participaron el 18 de febrero de 2023 en una reunión científica en la UCAM, Universidad Católica de Murcia, entre los que había ocho catedráticos de universidad y siete jefes de servicio. En ese foro hubo unanimidad en la necesidad de reflexionar sobre este problema y evitar la deriva actual que está viendo. Por supuesto, las opiniones de los diversos asistentes no eran exactamente coincidentes, pero todas señalaban el mismo problema y la necesidad de solventarlo.
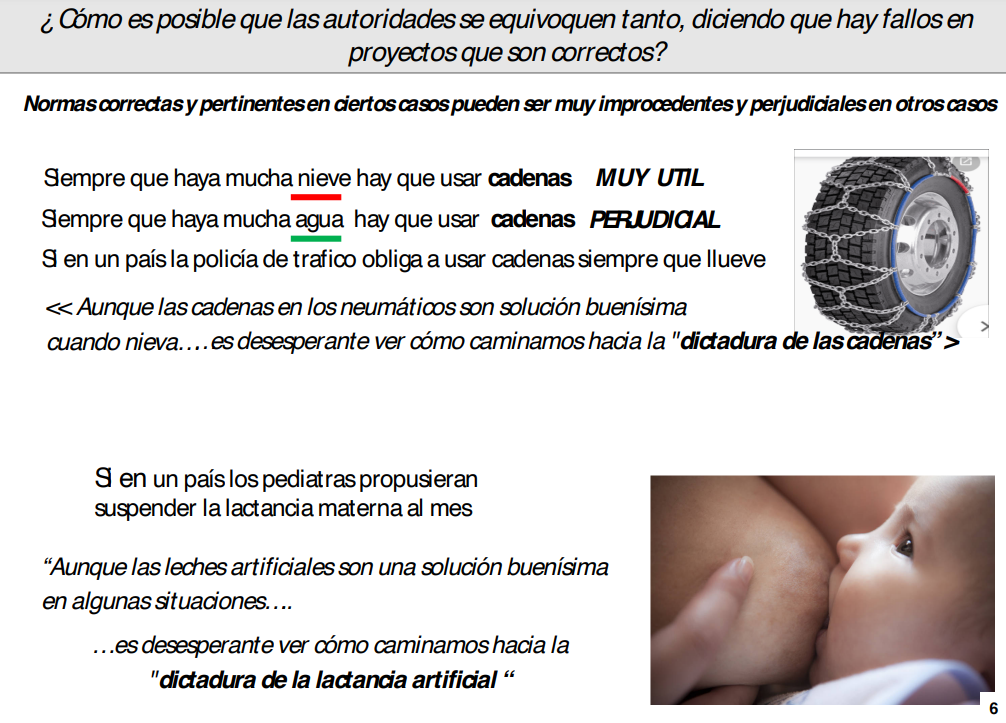
¿Cómo es posible que algo tan útil como son los ECA, pueda ser un estorbo, sise usan incorrectamente? En realidad eso mismo ocurre en todos los ámbitos de la vida.Hay muchas normas y procedimientos que son pertinentes en ciertos casos y sin embargo puede ser improcedentes o perjudiciales en otros contextos. Si la policía de tráfico obligara a usar cadenas en los neumáticos a todos los coches siempre que llueve, los ciudadanos diríamos: "Aunque las cadenas en los neumáticos son solución buenísima cuando nieva... es desesperante ver cómo caminamos hacia la "dictadura de las cadenas". Y si los pediatras decretaran suspender la lactancia materna al tercermes de vida, las madres dirían: "aunque las leches artificiales son una solución buenísima en algunas situaciones, es desesperante ver como caminamos hacia la "dictadura de la lactancia artificial".
Para entender esa frase hay que empezar por tener clara la diferencia entre estudio clínico y ensayo clínico.
Ambos términos no son sinónimos. El primero engloba el segundo y otros muchos tipos de estudios. En la investigación médica distinguimos, en primer lugar, entre ESTUDIOS BÁSICOS preclínicos, que no implican directamente a personas y los ESTUDIOS CLÍNICOS, que se hacen con pacientes. Y en estos distinguimos dos grandes ramas: estudios OBSERVACIONALES (No se actúa sobre los objetos de estudio. Se observa lo que ocurre en ellos y las circunstancias a las que están sometidos) y estudios INTERVENCIONISTAS PROSPECTIVOS (Se actúa sobre los pacientes y se observa los posibles resultados de la actuación).
Entre los Observacionales hay muy distintos tipos de diseños: Transversales, Caso-control, Real-World studies, Acerca de un caso, Testimonios de colectivos... Muchos aspectos de la investigación médica se realiza como estudios Observacionales.
Por ejemplo, toda la investigación relativa a factores de riesgo, es obvio que no puede hacerse con estudios intervencionistas y es un campo de investigación que aporta información utilísima para la prevención y curación de muchas enfermedades.
Entre los estudios intervencionistas prospectivos cabría distinguir entre "estudios Piloto" y "ensayos clínicos". Ambos tipos incorporan refinamientos metodológicos muy eficientes para estimar mejor la seguridad y la eficacia de un tratamiento. Decimos que son "controlados" cuando el estudio incluye un grupo control, que típicamente recibe placebo. Decimos que son "aleatorizados" si el reparto de los pacientes entre el grupo tratado y el placebo se realiza aleatoriamente, para que la asignación sea estadísticamente independiente de cualquier otra circunstancia que pudiera actuar como confusora.
Lo que hoy día caracteriza a los Ensayos Clínicos frente a los estudios Piloto es que aquellos tienen que ser autorizados y supervisados por algún tipo de comité o "autoridad sanitaria", mientras que los Piloto no requieren ese trámite burocrático y se ponen en marcha por la decisión y bajo la responsabilidad de los médicos implicados en esta investigación.
Para justificar que una comisión externa deba autorizar y supervisar el proyecto de investigación diseñado por unos especialistas expertos en ese campo se suele decir que al "comité externo" compete vigilar cuidadosamente para que el proyecto tenga la calidad científica necesaria y, además, garantice el respeto a los enfermos. Obviamente, esta respuesta es frontalmente cuestionada por todos los clínicos que haceninvestigación.
Consideremos, por ejemplo, que un equipo de cardiólogos plantea un estudio sobre un tema interesante de cardiología. Ellos son expertos en ese tema y además habrán dedicado varios meses a redactar un proyecto minuciosamente pensado. Es prácticamente seguro que una comisión externa, como el Comité de Bioética del hospital o algún funcionario de la Agencia europea del medicamento, tendrá mucho menos conocimiento sobre ese campo particular. En el caso de que esa comisión decida recabar la opinión de algún consultor o revisor, no hay motivo para pensar que la persona elegida conozca mejor ese tema y pueda pensar sobre él con más acierto que los autores del proyecto.
En cuanto a respetar los derechos de los enfermos, tampoco cabe pensar que la comisión externa o posibles consultores a los que esta recurra, van a velar por los intereses de los pacientes con más interés que los médicos implicados en el estudio, que van a tratar en el día a día a sus enfermos.
En todo caso, hay situaciones en las que el comité externo evaluador pueda aportar sugerencias interesantes que mejoren el proyecto en cualquiera de sus aspectos. Por ello parece razonable que los autores de un proyecto escuchen con atención cuantas sugerencias pueda hacerles dicho comité. Pero no está claro que el comité deba tener capacidad de veto.

¿Quien son las "comités externos"? Con ese término nos referimos a todas las personas o entidades que tienen capacidad de influencia decisiva en los procesos de investigación médica, en cualquiera de sus fases.
A - Comités de bioética, económicos, técnicos... Que hay en cada hospital, en cada provincia, en cada región... también los que elaboran las guías de buena práctica clínica. Y los tribunales de tesis doctorales y de otros eventos equivalentes.
B- Agencias reguladoras de salud, regionales, nacionales e internacionales. la OMS, FDA, EMA, AEMPS..
C- La industria farmacéutica, que, en general, investiga, obviamente, con productos patentables.
D- Las revistas científicas médicas, con sus cuerpos editoriales y su gestión de la revisión por pares.
Todas estas instituciones son necesarias y muy útiles. Todos necesitamos la mejor versión de cada una de ellas. Prestan un servicio valiosísimo en el avance de la medicina. Y por ello hay que mantenerlas y reforzarlas lo más posible. Pero, como todo individuo o colectivo humano, pueden cometer errores. Y cuando eso ocurra los médicos debemos ayudar a detectarlos y hacer crítica constructiva que colabore a subsanarlos.
Veamos un ejemplo para mostrar objeciones que pueden llevar a vetar la realización de un trabajo o su publicación equivocadamente, es decir que el comité evaluador denuncia que hay un fallo cuando realmente no lo hay.
Es sabido que estudios epidemiológicos serios muestran que el consumo de aceite de oliva virgen extra crudo, AOV, se asocia muy significativamente con menor tensión arterial, menor incidencia de infarto de miocardio y mayor longevidad. Así lo avalan autores tan prestigiosos como Walter Longo en Estados Unidos y Miguel Ángel Martínez, catedrático de epidemiología, en España.
Si estos datos nos llevan a proponer un estudio dando a ancianos que no eran previamente consumidores de AOV, 100 cc al día de AOV durante tres años y evaluando la respuestas arriba mencionadas, en las objeciones que nos haga un posible comité evaluador tenemos que distinguir dos tipos:
A - Objeciones de tipo puramente clínico o de procedimiento médico
A1- Ejemplo de objeción correcta: No se especifica suficientemente cómo se va a medir la presión arterial o a partir de qué valores se considerará que hay hipertensión.
A2- Ejemplo de objeción incorrecta: Ese complemento alimenticio supone dar demasiadas grasas a los pacientes.
En el caso de la objeción justificada el médico corregirá este pequeño fallo de su proyecto. Y si la objeción es incorrecta el médico la rebatirá, explicando que la cantidad total de grasas saturadas que recibirá el paciente es menor que la correspondiente a la dieta estándar.
B- Objeciones pertenecientes al ámbito de la metodología de la investigación,
B1- Ejemplo de objeción correcta: El proyecto dice que la potencia estadística del estudio para cierta variable es 90 %, no especifica a que "efecto real" se refiere esa potencia. En la mayoría de los casos el médico no entiende este punto, pero pedirá ayuda al estadístico para subsanar adecuadamente esa carencia
B2- Ejemplo de objeciones incorrectas (la mayor parte de las veces que se hacen):
a) "No queda demostrado que el tamaño de muestra sea suficiente",
b) "El proyecto no especifica cómo se evaluará la normalidad de las variables implicadas"
c) El proyecto no contempla un grupo control y sin grupo control no tiene validez"
La mayor parte de las veces que hacen ese tipo de objeciones son totalmente injustificadas. Éste no es el lugar para explicar detenidamente por qué estos tres últimos ejemplos de objeciones son equivocadas. Pero un conocimiento de los fundamentos de la inferencia estadística permite saber que no lo son. Pero el médico se encuentra inerme ante ellas.
La inmensa mayoría de los médicos no tienen ese conocimiento, ni tienen por qué tenerlo. Ellos conocen sus respectivas especialidades. Por ello cuando la "autoridad" les hace ese tipo de objeciones, lo más normal es que acepten ese veto y en muchas ocasiones abandonen el proyecto, aunque no había ningún motivo real para ese abandono.
Este tipo de situaciones se dan con frecuencia en otros muchos ámbitos de la vida. Si, por ejemplo, en la ITV nos dicen que nuestro coche no puede circular porque tiene algún fallo importante del motor, la inmensa mayoría de los ciudadanos no sabemos si eso es cierto o no lo es. Si ocurriera, por ejemplo, que los veredictos de la ITV son equivocados en el 20 % de los casos, la circulación de vehículos estaríalimitada en ese porcentaje, no por fallos reales en los vehículos, sino por errores de los técnicos de la ITV que los profanos no podemos detectar.
El médico se preguntará, lógicamente: ¿ Cómo es posible que las "autoridades"se equivoquen tanto, diciendo que hay fallos en proyectos que son correctos?
En general, los comités evaluadores no cometen errores cuando hacen objeciones de tipo clínico o de procedimiento médico.
Pero cuando hacen objeciones de tipo metodológico hay mucho más riesgo de que estas sean equivocadas, porque esta disciplina no es dominada por la mayoría de los médicos, aunque sus circunstancias profesionales y laborales les haya llevado a ser miembros de comisiones que tienen que evaluar proyectos de investigación o manuscritos que aspiran a ser publicados.
Hay que señalar que muchas de esas objeciones de tipo metodológico que hacen serían correctas en ciertos contextos, y no correctas en otros. Pero como no dominan el tema, tienen dificultades para saber en qué circunstancia y en qué medida son correctas ciertas normas.
Atentamente
Luis Prieto Valiente. MD. PhD.
Catedrático de Bioestadística Médica y Metodología de la Investigación.
Ex -Jefe de Servicio de Bioestadística Médica del Hospital Universitario de Tenerife
NOTA: Solicitamos y agradecemos toda la críticas y sugerencias (incluso posibles alabanzas) que se haga a este escrito, que sin duda valdrá para mejorar sucesivas ediciones.
APENDICE
El pilar fundamental de la buena ciencia es el sentido común y de ello hay mucho en este texto del Dr. Antonio G. García, Médico y Farmacólogo clínico, catedrático emérito de la UAM, publicado como Editorial de la revista Prescripción de Fármacos, vol. 27, enero 2021, con el título
"La "n" del ensayo clínico",
"Un experimento "clínico" muy controvertido fue el del escocés James Lind que hizo en el barco HMS Salisbury cuando en 1747 patrullaba por el Canal de la Mancha. A los 2 meses, muchos marineros comenzaron a presentar síntomas de escorbuto. Lind debió conocer que las naranjas y los limones se habían utilizado siglos antes por las armadas inglesa y española, para prevenir aquella extraña "enfermedad del mar". Y, como cirujano del barco preocupado por la salud de sus marineros diseñó lo que se considera el primer ensayo clínico de la historia, con 12 de ellos. Los agrupó en 6 parejas y les trató con 6 "pociones" distintas a saber:
1) un cuarto de sidra al día;
2) 25 gotas de elixir de vitriolo, tres veces al día (ácido sulfúrico diluido);
3) media pinta de agua de mar al día;
4) una pizca de un medicamento de entonces (pasta de ajo, semillas de mostaza,
rábano picante, bálsamo de Perú y resina de mirra), tres veces al día;
5) dos cucharadas de vinagre, tres veces al día;
6) dos naranjas y un limón.
Le faltaron el grupo control (placebo), la aleatorización de los tratamientos, el doble ciego, el plan estadístico, el programa de farmacovigilancia, el consentimiento informado, la comisión externa para evaluar eficacia y riesgo, entre otras muchas características del moderno ensayo clínico. Pero el resultado de aquél histórico ensayo clínico no pudo ser más claro: solo la pareja de marineros tratados con cítricos se recuperaron en 1 semana de manera tan asombrosa, que pudieron así ayudar a Lind a cuidar a las otras parejas de enfermos.
Así, con una n =12 pudo Lind resolver el enigma de una enfermedad que diezmaba las poblaciones de marineros en los viajes duraderos de la época y de épocas anteriores. Lamentablemente, la Armada británica no adoptó la medida profiláctica del escorbuto (zumos de naranjas y limones) hasta 42 años después del experimento de Lind ".
Nota 1: Las "muchas características del moderno ensayo clínico" que cita el autor son ciertamente muy pertinentes en muchas situaciones. Constituyen importantes avances de metodología que hacen mas sólidas las conclusiones de los estudios. Pero cuando se hace un uso indiscriminado de ellas pueden dificultar, más que favorecer, la investigación médica. Setrata de no adherirnos a ellas ciegamente, sino entender realmente cada uno de ellas y aplicarla razonablemente.

